در بخش دوم از طراحی تاسیسات بیمارستان به مبحث بسیار مهم تاسیسات ایزوله عفونی بیمارستان اشاره شده است.
تاسیسات ایزوله عفونی بیمارستان
اتاق ایزوله عفونی ساخته میشود تا انتقال هوا از اتاق ایزوله به دیگر نواحی بیمارستانها را به حداقل برساند. خطر آلوده شدن از طریق مسیر هوا تابعی از تراکم ذرات است. احتمال ورود ذرهای حامل یک ارگانیسم به داخل زخم باز با تراکم ذرات افزایش مییابد. با کاهش دادن تراکم، ما شانس عفونت و در نتیجه تعداد بیماران آلوده را کاهش میدهیم.
چهار عامل اصلی بر تراکم ذرات در اطراف شخص داخل اتاق اثر میگذارد:
- تراکم ذرات اغلب با نرخ تولید ذرات در اتاق افزایش مییابد.
- نسبت مقدار هوای تامین شده و خروجی به اندازه اتاق.
- میزان فیلتراسیون هوای تأمین شده بر توانایی سیستم تهویه در ضعیف کردن تراکم ذرات هوای اتاق اثر میگذارد.
- آشفتگی هوا و حرکت آن در اتاق میتواند ذرات را انتقال دهد، در نتیجه شیوه توزیع هوا بر تراکم موضعی اثر میگذارد.
سه ویژگی آخر ذکر شده از ویژگی های سیستم تهویه مطبوع هستند که میتوانند برای محدود کردن اثر ذرات بکار روند. توصیهها برای مهندسی کردن کنترلهای مهار یا جلوگیری از گسترش آلودگیهای هوابرد بر موارد زیر تمرکز دارند:
- تهویه کامل
- پاکسازی هوا (فیلتراسیون اولیه و ثانویه)
- تهویه مکشی موضعی (کنترل منبع)
تهویه کامل
مؤثرترین شیوه کنترل عفونت، بو و آلودگی هوا در فضای بسته از طریق تهویه میباشد که نیازمند کنترل همزمان چندین شرط است:
- نرخ تعویض هوا
- گرادیان فشار مناسب با سطح ایزولهسازی
- توزیع هوای مناسب در اتاق مورد تهویه
- فیلتراسیون هوای با کیفیت بالا شامل فیلتراسیون مطلق
- کنترل دقیق دما و رطوبت برای حصول اطمینان از برقراری آبوهوای موضعی مورد نظر
نرخ تعویض هوا
میزان تهویه تأمین شده برای بیمارستانها نیازمند مصرف حجم زیادی از هوای تازه برای تضعیف و حذف آلایندههای تولید شده در فضاست. میزان تهویه بیمارستانی از طریق تعویض هوا بر ساعت (ACH) بیان میشود که مقیاسی است از اینکه هوا در یک فضای سرپوشیده با چه سرعتی با هوای خارج تعویض میشود. به طور مثال، اگر مقدار هوای ورودی و خروجی در یک ساعت معادل حجم کل فضا باشد، بیان میشود که فضا تحت یک تعویض هوایی در ساعت قرار گرفته است. نرخ گردش هوا از طریق واحدهای مناسب از جمله فوت مکعب بر دقیقه (CFM) و به صورت فرمول زیر بیان میشود.
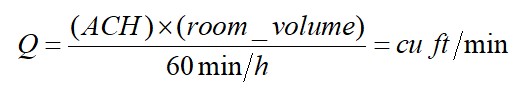
در این معادله
- Q نرخ گردش حجم هوای محاسبه شده است
- ACH تعداد تعویض هوا در ساعت است
برای تعیین گردش هوای مورد نیاز برای تهویه کافی یک فضا، بایستی ابتدا حجم آن فضا را محاسبه کرد. حجم هوای مورد نیاز را با ضرب حجم اتاق در نرخ تغییر هوا بر ساعت محاسبه کنید (فوت مکعب بر ساعت)
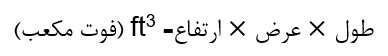
مطالعات انجام شده انستیتوی معماران امریکا (AIA) نشان میدهد تنها یک تغییر هوا با هوای تازه میتواند 63% ذرات معلق در هوای اتاق را حذف سازد. اگر سیستم تهویهای بتواند 10 تغییر هوایی بر ساعت (ACH) اجرا کند، 14 دقیقه برای حذف 90% آلایندههای هوابرد داخل یک اتاق و 28 دقیقه برای حذف 99% آنها زمان لازم است؛
بنابراین افزایش مقدار تغییرات هوای تازه بر ساعت برای پاکسازی آلایندههای هوابرد مؤثر است. به هر حال، نرخ تغییر هوای بالاتر (> 20 ACH) ممکن است موجب آشفتگی شود و هزینه تهویه نیز خیلی زیاد خواهد بود. در نتیجه، مقدار متعادل پیشنهادی 12 ACH مطرح شده است که زمانی که فیلترها به حداکثر افت فشار خود میرسند قابل دستیابی است.
نرخ تعویض هوا در استانداردهای محلی یا بین المللی مشخص میشود. این استانداردها معمولاً در طراحی اعمال میشود و نه بهره برداری. بر اساس دانش علمی و قضاوت حرفهای منعکس شده در آیین نامه های موسسه اشری و مؤسسه استانداردهای ملی آمریکا (ANSI) الزامات طراحی برای روابط تهویه و فشار در مکانهای بیمارستانی توسعه پیدا کرده اند. بیمارستانهای بدون استاندارد تهویه مشخص باید از استاندارد 62 تهویه ANSI/ASHRAE برای کیفیت هوای مطلوب فضای داخلی پیروی کنند یا در غیر این صورت در نبود میزان هوای تأمین شده بر ساعت ، دستورالعمل های زیر قابل استفاده است:
- برای فضای کنترل شده تحت فشار منفی، خروجی هوا 10 تا 15 درصد بیش از هوای تأمین شده
- برای فضای کنترل شده تحت فشار مثبت، خروجی هوا 10 تا 15 درصد کمتر از هوای تأمین شده
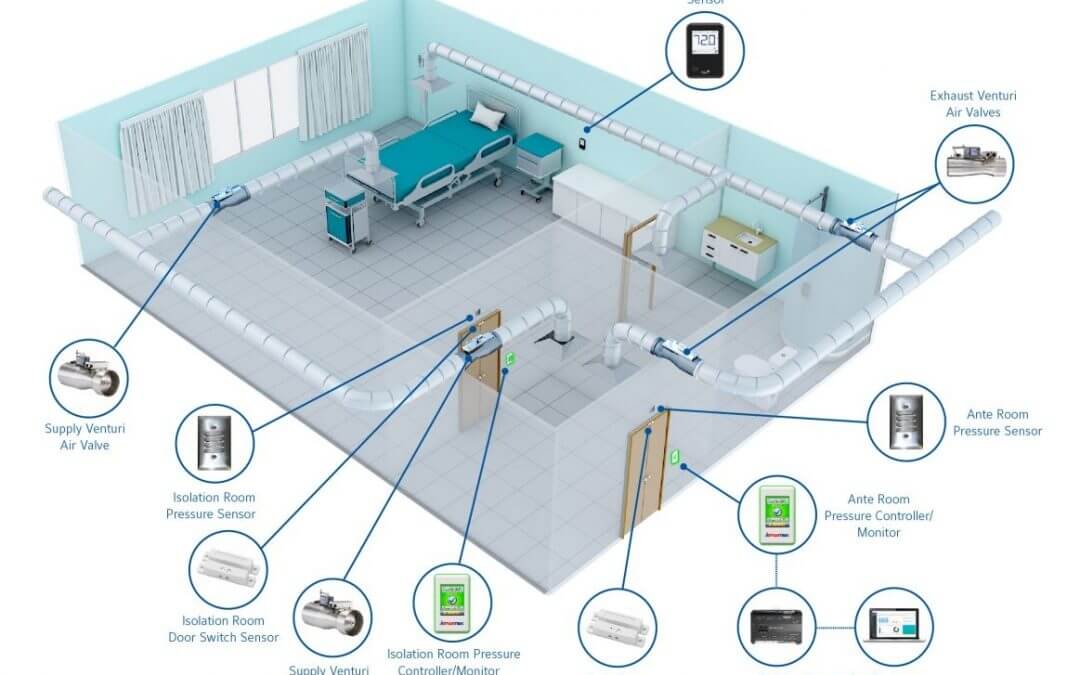
کنترل فشار اتاق در تاسیسات ایزوله عفونی بیمارستان
اعمال فشار داخل اتاق عاملی حیاتی در نظارت بر یک بیمارستان است به این دلیل که به میزانی زیاد بر کنترلپذیری محیط اثر میگذارد. اگر فشار داخل ساختمان منفی شود و فیلترهای تهویه بدرستی عمل نکنند، هوای مرطوب و کثیف میتواند از طریق شکافها و بازشوها به ساختمان وارد شود. این هوا کاملاً غیر تهویه است و میتواند موجبات رشد کپک را فراهم کند (مثل رطوبت، هاگ و مواد مغذی)
ایجاد گرادیان فشار اتاق با کنترل کیفیت و کمیت هوای ورودی و خروجی، برقراری تفاوت فشار هوا بین محیطهای مجاور و طراحی الگوهای جریان هوا برای اهداف بالینی خاص به دست میآید.
اتاق های ایزوله فشار منفی
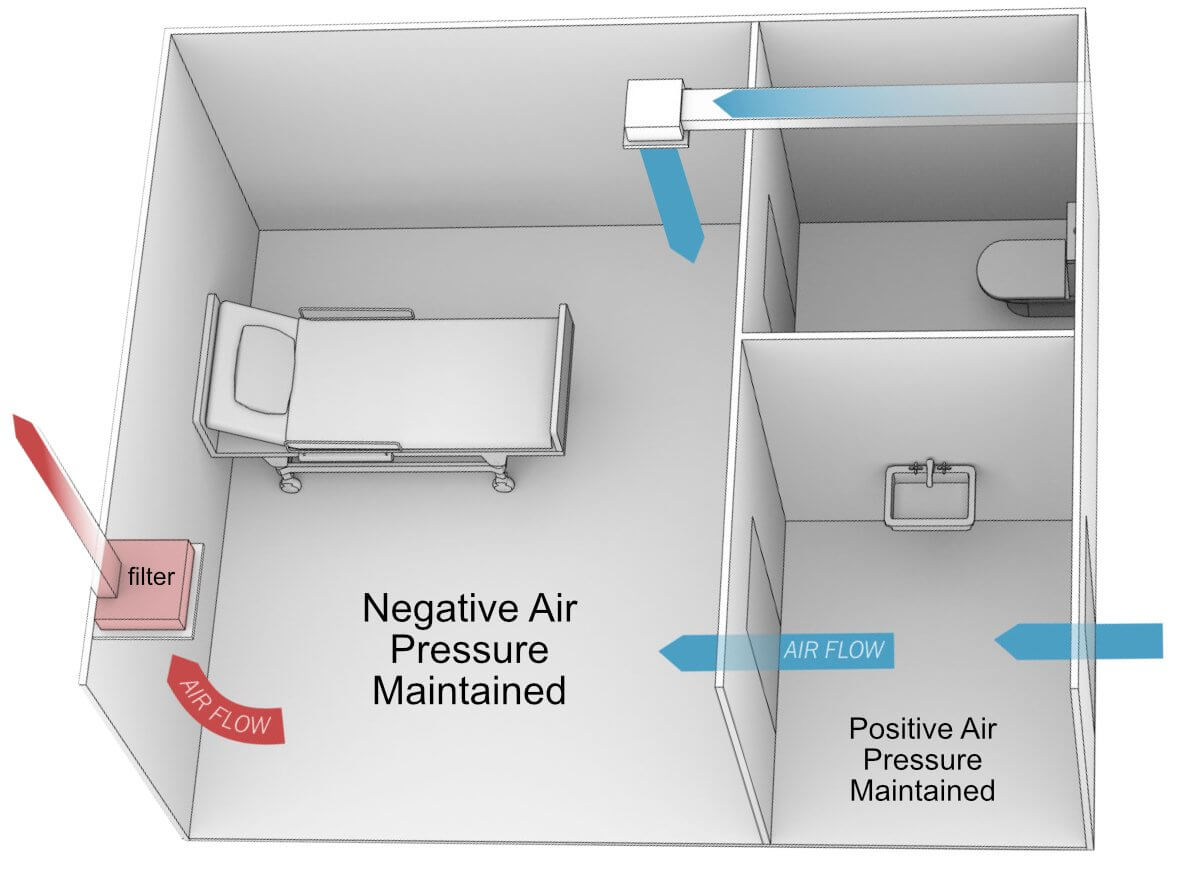
قاعده اولیه اعمال فشار برای کنترل آلاینده های میکروبی، اطمینان حاصل کردن از جریان یافتن هوا از محیطهای با آلودگی کمتر به محیط های با آلودگی بیشتر است. به طور مثال هوا در داخل یک اتاق ایزوله عفونی، باید از راهروها به داخل اتاق ایزوله جریان یابد تا از انتشار آلاینده های هوابرد از اتایق ایزوله به دیگر محیط ها جلوگیری شود. علت این طراحی نابودسازی انتشار آلاینده ها و پاتوژن های عفونی به محیط اطراف از طریق مسیر هوایی است این حالت را می توان به تمام اتاق های ایزوله عفونی که بیماران مشکوک به داشتن عفونت در آنها بستری هستند تعمیم داد.
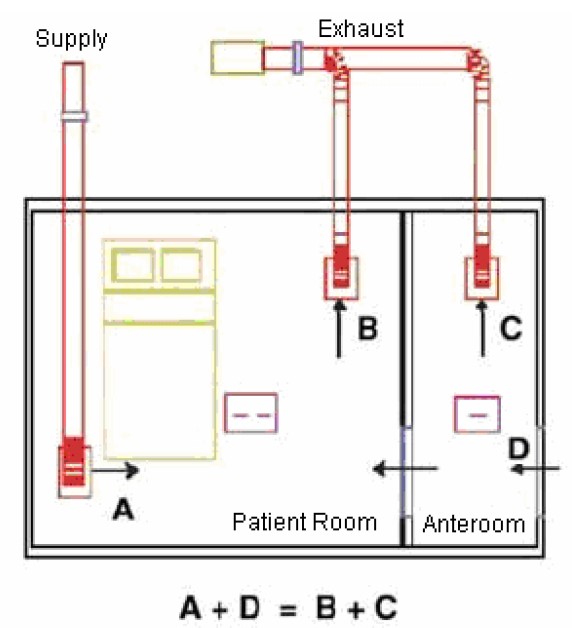
شماتیک بالا قرارگیری جریان هوای تهویه را برای اتاق ایزوله منفی نشان می دهد. یک اتاق انتظار برای فراهم کردن هوابند (air-lock) بین بیمار عفونی و فضای عمومی، جنب اتاق بیمار طراحی شده است. هوا از اتاق انتظار به اتاق ایزوله جریان خواهد یافت. کنترل فشار از طریق تعدیل هوای تامین شده و دمپرهای اگزاست بر اساس سیگنالی که از مبدل های واقع در داخل اتاق ایزوله داده می شود برقرار می گردد.
پیش نیازهای کنترل عفونت در تاسیسات ایزوله عفونی بیمارستان
از دستورالعمل های انجمن معماری آمریکا AIA به عنوان استانداردهای حداقلی در جایی که مقررات استانی یا محلی برای طراحی و ساخت سیستم های تهویه در بیمارستان های تازه ساز یا نوسازی شده وجود ندارد استفاده کنید.
موارد پیشنهادی شامل موارد زیر است:
- مطمئن شوید اتاق های ایزوله عفونی با برقراری فشار منفی طراحی شده اند.
- فشار هوای داخل حداقل 2.5 پاسکال (0.01 اینچ آب سنج) نسبت به فشار هوای داخل راهرو فشار منفی باشد.
- این کار از طریق سیستم اگزاست مجزایی که برای حذف حداقل 15% هوای بیشتر از هوای میکاپف سایزبندی شده به دست می آید.
- فشار هوا را از طریق مانومترهای روی درب اتاق یا با یک مکانیزم کنترل تصویری موقت، در فواصل زمانی معین، ترجیحا روزانه کنترل کنید.
- مقدار تهویه را درحدود حداقل 10-ACH برای فضاهای جدید بهمراه سیستم فیلتراسیون با راندمان بالا تامین کنید.
- فیلتراسیون هوای پیشنهادی برای اتاق های ایزوله عفونی، با راندمان بالای 90% است.
- گردش مجدد هوای خروجی برای اتاق های ایزوله عفونی توصیه نمی شود. هوای آلوده باید به بیرون و دور از هواکش ها و محیط های شلوغ هدایت شود. در هر صورت، در جایی که گردش مجدد در بعضی شرایط قابل قبول است، فیلترهای HEPA قادر به حذف آلاینده های هوابرد باید بر روی بخش تامین به کار گرفته شود.
تخلیه پسماندها نباید برای افراد خارج یا کارکنان کنترل کننده این سیستم ها خطری ایجاد کند. بطور مثال در کلینیک های بیماری سل، هوا اغلب از طریق فیلتر هپا، فیلتر شده و پیش از خروج به فضای بیرون در معرض UVGI قرار می گیرد.
 تاسیسات نوین | دوره آموزش و طراحی تاسیسات مکانیکی ساختمان شامل نرم افزار تاسیسات، کتابهای تاسیسات و مقالات آموزشی
تاسیسات نوین | دوره آموزش و طراحی تاسیسات مکانیکی ساختمان شامل نرم افزار تاسیسات، کتابهای تاسیسات و مقالات آموزشی